Experteninterview mit Frau Dr. Schaefer zur Akupunktur
In diesem Interview spreche ich mit Dr. Teresa Schaefer, Fachärztin für Orthopädie und Unfallchirurgie, über Akupunktur. Als Patientin mit häufigen Rückenbeschwerden möchte ich mehr über diese alte Heilmethode erfahren und herausfinden, wie sie meine Beschwerden lindern kann.
Isabella Völler (Patientin)
Liebe Frau Dr. Schaefer, vielen Dank, dass Sie sich heute Zeit für mich nehmen. In allererster Linie interessiert mich, woher die Akupunktur stammt und wie lange es diese medizinische Methode bereits gibt?
Den Begriff „Traditionelle Chinesische Medizin (TCM)“ kennt man in der westlichen Literatur seit dem 18. Jahrhundert. Allerdings gehen die Ursprünge dieser alten Heilmethode sehr viel weiter zurück. Die älteste schriftliche Erwähnung stammt aus dem 2. Jahrhundert vor Christus, als der chinesische Historiker Sima Quian erstmalig „Steinnadeln“ in seinen Aufzeichnungen niederschrieb. Die eigentliche Entstehung der TCM vermutet man jedoch noch viel eher, nämlich vor 4.000 Jahren in der chinesischen Xia-Dynastie.
Interessant. Wann hat diese alte Heilmethode Einzug in deutsche Praxen gehalten und warum?
Der Franzose George Soulié de Morant gilt zwar als Vater der westlichen Akupunktur. Allerdings vermutet man, dass er in China nie eine Nadel gestochen hat. In Europa erlangte diese Heilmethode erstmals im 17. Jahrhundert durch die Jesuiten-Missionare Bekanntheit. Jedoch wurde sie lange als eher exotische Praktik verstanden. Das wissenschaftliche Interesse wuchs erst im 19. und 20. Jahrhundert erheblich.
Um 1820 herum entwickelte sich die Akupunktur in Europa zur Mode-Therapie und war unter dem Namen „locus-dolendi“-Stechen bekannt. Später geriet sie allerdings in Vergessenheit, bevor sie Anfang des 20. Jahrhunderts wieder in den Fokus der Mediziner rückte. Von der modernen Akupunktur spricht man seit 1929 und den Schriften von George Soulié de Morant (1878-1955), der den Anspruch hatte, Akupunktur nach der chinesischen Lehre zu praktizieren.
Richtig populär wurde die Akupunktur bei uns in den 1970er Jahren, denn es verbreiteten sich zunehmend Berichte über ihre Wirksamkeit. In den 1980er und 90er Jahren wurde die chinesische Heilmethode Teil medizinischer Ausbildungen und Therapien in deutschen Arztpraxen. 2006 beschloss der Gemeinsame Bundesausschuss die Kostenübernahme-Möglichkeit für Akupunktur-Behandlungen bei chronischen Schmerzen durch gesetzliche Krankenkassen.
Gründe dafür liegen in der nachgewiesenen Wirksamkeit der Akupunktur bei bestimmten Krankheitsbildern und der zunehmenden Nachfrage durch Patienten. Außerdem gehört die Akupunktur zu einem ganzheitlichen Therapie-Ansatz mit wachsender wissenschaftlicher Anerkennung.
Können Sie in einfachen Worten erklären, wie die Akupunktur funktioniert?
Gern. Die traditionelle chinesische Medizin besteht aus 5 Säulen:
- Akupunktur
- Ernährungslehre
- Arzneimittel/CAT
- Taiji und Qigong (Koordinationsübungen, Atem- und Bewegungsübungen)
- Tuina (Massage).
Jedes innere Gleichgewicht ist der TCM zufolge einer Fülle oder Leere zuzuordnen. Hitze/Feuer, Kälte, Wind und Schleim sind hier wichtige pathologische Faktoren der Fülle. Leere betrifft den Ressourcenmangel (Essenz, Yin und Yang, Qi und Blut). Bei einem Leere- Muster muss gestärkt hinzugeführt werden, z.B. unterstützend mittels Ernährung. Erst wenn dies keine Verbesserung bringt, sollten Arzneimittel eingesetzt werden (Rinden, Blüten, Wurzeln, Kräuter und Blätter). Bei einem Fülle-Muster dagegen muss das Störende oder Überschüssige ausgeleitet, geklärt oder entfernt werden.
Regelmäßige Praktiken wie Qigong und Meditation können helfen, das Yin zu stärken und den Körper ins Gleichgewicht zu bringen. Tuina regt als energetische Massage die Qi-und Blutzirkulation des Körpers an.
Je nach Nadeltechnik erfolgt das Nadeln entweder ausleitend (xie, sedierend) oder anregend (bu, tonisierend). Ein wichtiger Aspekt ist die 5-Elemente-Lehre aus der TCM. Laut chinesischer Medizin befinden wir uns – wie die Natur – in einem Veränderungsprozess. Jede Lebensphase (Elemente: Holz, Feuer, Erde, Metall und Wasser) ist einem Organ zugeordnet. Setzt man also die richtigen Lebensmittel ein, kann dies die Organe positiv unterstützen. Dazu gehört auch die richtige Zubereitung.
Mit dem Setzen der Nadel am Rücken wird ein kleiner Stichreiz ausgelöst, der über das periphere Nervensystem ins Rückenmark und ins Gehirn übertragen wird und die Ausschüttung von Hormonen und Neurotransmittern auslöst. Dazu gehören auch Endorphine.
Akupunktur-Behandlungen zielen auf die Beeinflussung des sogenannten Qi ab. Laut der Traditionellen Chinesischen Medizin durchströmt das Qi unseren Körper in Meridianen. Das sind Leitbahnen, entlang derer 365 Akupunkturpunkte liegen. Wenn ich also eine Akupunkturnadel auf einen Punkt Ihres Meridians setze, beeinflusse ich Ihren Energiefluss im Körper.
Man muss allerdings beachten, dass sich die Akupunktur nicht für jeden Patienten gleich gut eignet. In der westlichen Medizin und Psychologie spricht man von 4 Temperamenten des Menschen. Bei jedem Temperament wirkt die Akupunktur also auf unterschiedliche Art und Weise.
Aha. Um welche 4 menschlichen Temperamente geht es da?
Nun, die Einteilung erfolgt in Sanguiniker, Choleriker, Melancholiker und Phlegmatiker.
Sanguiniker sind lebhafte, optimistische und sehr soziale Menschen, die häufig zu raschen Intensiv-Reaktionen neigen und Konzentrationsschwierigkeiten haben können. Eine Akupunktur kann hier unterstützend bei der Beruhigung des Nervensystems wirken, so dass sich die Konzentration verbessert und die impulsiven Ausbrüche besser kontrolliert werden können.
Choleriker sind zwar ehrgeizige und energiegeladene Menschen, neigen aber auch zur Aggressivität. Sie werden schnell wütend und sind anfälliger für Stress als andere Menschen. Da die Leber oft mit Stress und Wut in Verbindung gebracht wird, kann eine Akupunktur-Behandlung zur Beruhigung des Leber-Qi beitragen
Melancholiker dagegen sind eher nachdenkliche, introvertierte und häufig traurige oder besorgte Menschen, die zu Depressionen und Ängsten neigen. Die Akupunktur kann bei der Stärkung des (Milz- und Magen-)Qi helfen und den Geist beruhigen.
Phlegmatiker gelten als ruhige, entspannte und beständige Menschen, neigen in manchen Fällen aber zu Trägheit und Apathie. Eine Akupunktur mag hier darauf abzielen, das Qi zu mobilisieren und den Stoffwechsel anzuregen.
In unserer Privatpraxis in Frankfurt Sachsenhausen beachten wir also auch die emotionalen Bedürfnisse unserer Patienten und integrieren sie in unsere Akupunktur-Behandlungen.
Können Sie die Rolle der Meridiane bei der Akupunktur noch ein wenig ausführlicher beschreiben?
Ja. Insgesamt gibt es 12 Hauptmeridiane, die „Jing Mai“ genannt werden und nach Organsystemen oder Funktionskreisen benannt sind. Sie liegen direkt unter der Haut und darauf liegen die klassischen Akupunkturpunkte.
12 Sonder-Meridiane (Jing bie), 15 Verbindungskanäle (Luo Mai) sowie 6 weitere außerordentliche Gefäße (Qi jing Mai) verbinden die Haupt-Meridiane. Man kann sie direkt von außen beeinflussen. Als Akupunkteurin steuere ich den Qi-Durchfluss indirekt über die Haupt-Meridiane.
Den 12 Haupt-Meridianen wird jeweils eine Fließrichtung zugeschrieben:
- Yin-Meridiane verlaufen von den Zehen zum Stamm und vom Stamm zu den Fingern.
- Yang-Meridiane verlaufen von den Fingern zum Gesicht und vom Gesicht zu den Zehen.
Da die Lebensenergie Qi in einem Kreislauf fließt, verursachen Störungen und Blockaden der Meridiane Ungleichgewichte an allen Stellen des Systems. Die Traditionelle Chinesische Medizin bringt bestimmte Krankheiten und Beschwerden mit einzelnen Meridianen in Zusammenhang und zielt darauf ab, die Beschwerden zu mindern bzw. aufzulösen.
Eignet sich die Akupunktur – neben der Behandlung von Rückenproblemen – auch für die Therapie anderer Beschwerden, z.B. starker Kopfschmerzen oder Angstzustände?
Auf jeden Fall. Akupunktur kann sehr hilfreich für Patienten mit Migräne oder Nacken- und Kopfschmerzen sein, aber auch Stress, Angst und psychische Beschwerden lindern. All diese Symptome können unter anderem begleitend zu erhöhtem Muskeltonus und Qi- Störungen der entsprechenden Meridiane führen, die durch Akupunktur-Behandlungen im Bestfall wieder aufgelöst werden.
Migräne-Patienten kann eine Akupunktur helfen, die Häufigkeit der Kopfschmerz-Attacken zu reduzieren und auch die Intensität der Schmerzen zu mindern. Wir führen die Akupunktur bei Patienten mit diesem Krankheitsbild in den beschwerdefreien Intervallen durch – als Vorbeugung. Aus Sicht der Traditionellen Chinesischen Medizin liegen die Ursachen für Migräne (und auch für andere Kopfschmerzen) vor allem an pathogenen Faktoren. Dazu gehören „Wind“, „Blut-Stase“, „Feuchtigkeit“ oder „Blutmangel“. Je nach Lokalisation der Schmerzen wird zwischen Shaoyang-Typ (seitlich), Taiyang-Typ (Hinterkopf) oder Yangming-Typ (frontal) unterschieden.
Während des Akutschmerzes setze ich keine Nadeln entlang des Kopfes (keine Verwendung von Nahpunkten), sondern arbeite mit sogenannten Fernpunkten entlang der Meridiane und der Ohrakupunktur, z.B. durch einen Mini-Aderlass an der Ohrspitze. Dadurch lässt sich die Blut-Stase effizient ausleiten. In den schmerzfreien Zeiten kombiniere ich Nah- und Fernpunkte am Kopf und/oder Körper sowie Punkte am Ohr.
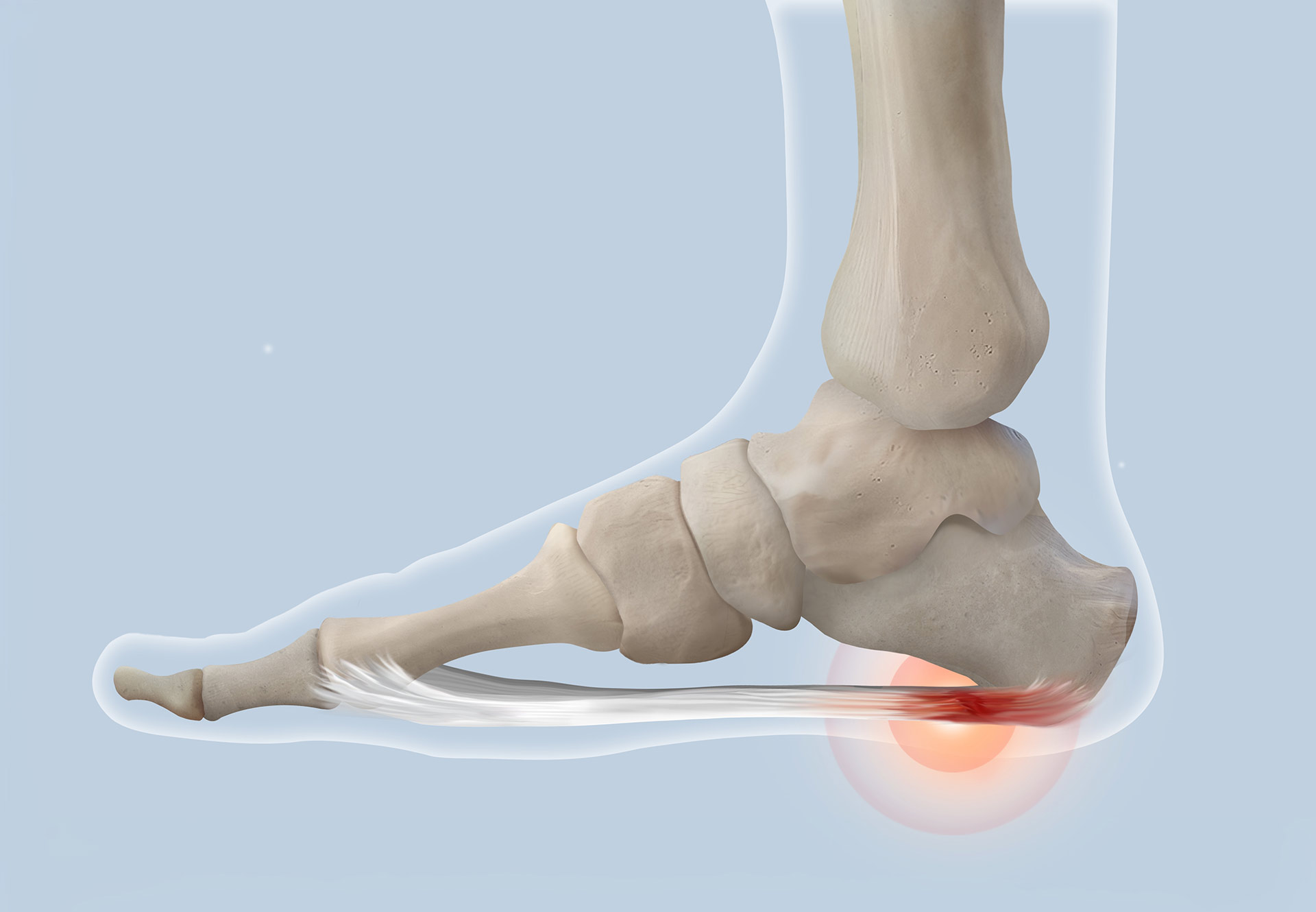
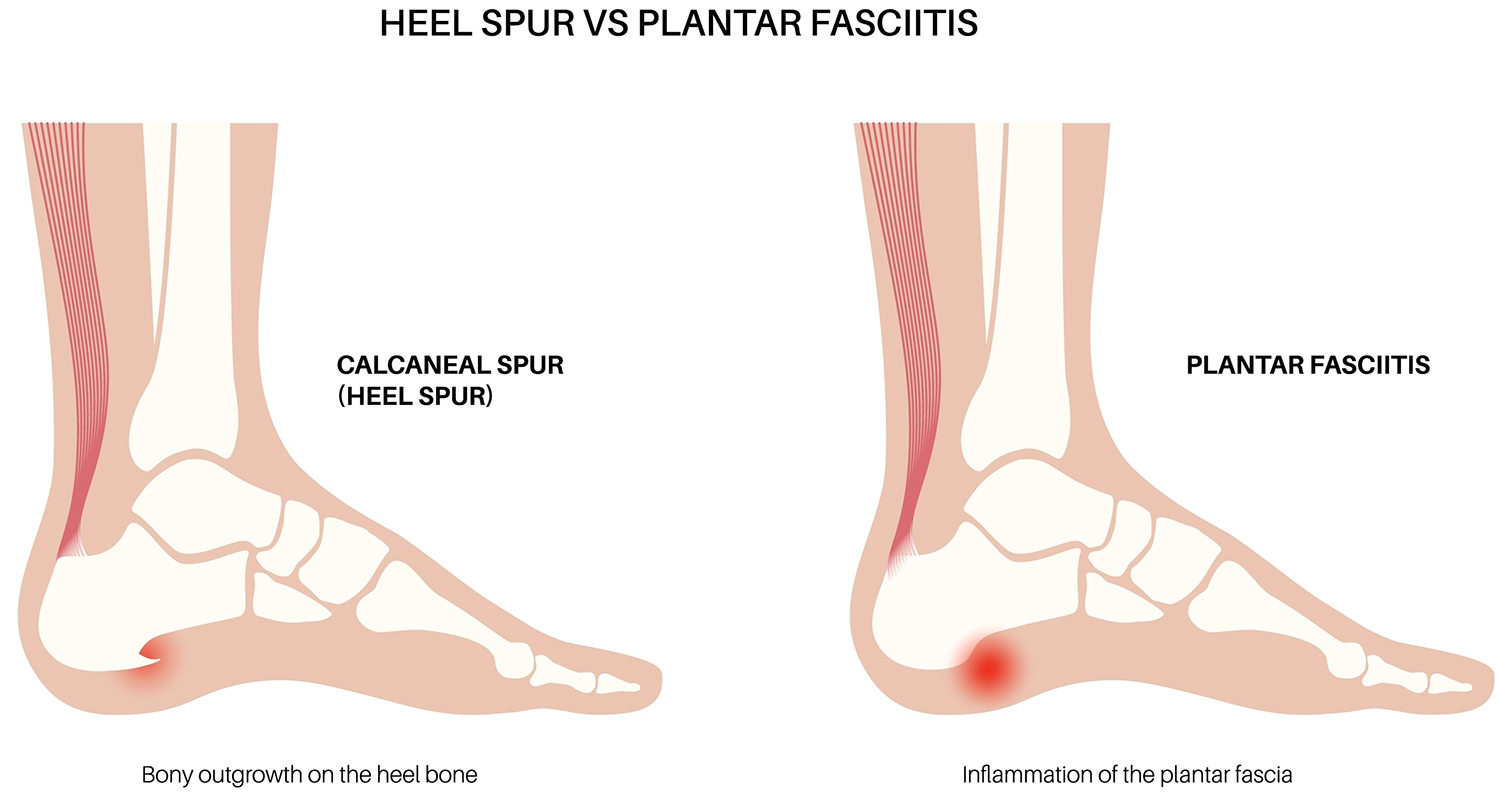
Es gibt noch eine weitere Form, die Triggerpunkt-Akupunktur, die ich gern bei meinen Patienten anwende. Vielleicht kennen Sie sie auch unter dem englischen Namen „dry needling“. Diese Methode basiert im Gegenteil zur TCM auf der westlichen Neuroanatomie und der wissenschaftlichen Studie des Bewegungsapparates und des Nervensystems.Triggerpunkte sind schmerzhafte, verdickte Knoten oder Stränge in der Muskulatur, die häufig Beschwerden weit entfernt vom eigentlichen Auslösepunkt verursachen. Bei der Triggerpunkt-Akupunktur verwende ich zwar die gleichen Nadeln wie bei der klassischen Akupunktur. Allerdings liegen die Punkte allenfalls zufällig auf den Meridianen. Das „dry needling“ setze ich oft bei Patienten ein, die unter „Ischias-Schmerzen“, Gesäß- oder Beinschmerzen, Tennis-Ellenbogen, Fersen(sporn)-Schmerzen oder einer Achillessehnenreizung leiden. Die Trigger-Punkte behandle ich mit den feinen Nadeln so, dass möglichst der „Twitch“ (Zuckung des Muskels) ausgelöst wird. Dann ist die Behandlung sehr schnell erfolgreich. Besonders gut eignet sich eine anschließende Therapie mittels isometrischer Relaxationstechniken, Massage oder Krankengymnastik
Wie kann ich mir den Ablauf einer Akupunkturbehandlung bei Ihnen in der Privatpraxis in Frankfurt Sachsenhausen vorstellen?
Am Anfang frage ich Ihren Beschwerde-Verlauf ab und schaue mir Ihre Zunge sowie Ihren Puls an. Für jede einzelne Sitzung erarbeite ich ein neues Nadel-Konzept. Es ist möglich, gleich mehrere (auch unterschiedliche) Symptome binnen einer Sitzung zu behandeln. Klinisch inspiziere und palpiere ich dabei stets auch muskuläre Verquellungen und druckdolente Schmerzpunkte.
Sie sitzen oder liegen sicher und bequem in Unterwäsche für etwa 30-40min auf einer Liege. Während Ihrer Akupunktur-Behandlung sorge ich für ein angenehmes Raumklima. Bringen Sie gern eine Decke mit, falls Sie sich wünschen, dass bestimmte Körperbereiche bedeckt bleiben. Dann steche ich die speziellen, sehr dünnen Einmal-Akupunktur-Nadeln in genau vorgegebene Punkte entlang Ihrer betroffenen Meridiane ein. Die Einstichtiefe liegt entweder bei wenigen mm und kann bis 2cm reichen.
Je nach Ihrem Beschwerdebild kommen Sie mehrmals in der Woche zu mir. Bei den meisten Patienten sind es 2 wöchentliche Behandlungen. Ab und an rate ich zu nur einer Therapiesitzung pro Woche, wenn wir dem Körper mehr Zeit geben möchten, eigenständig „nachzuarbeiten“. Sie werden fühlen, ob Sie sich nach Ihrer Sitzung hinlegen (und vielleicht sogar schlafen) möchten oder ob Sie Ihren Tagesablauf lieber aktiv gestalten. Beides ist möglich.
Ich habe ein wenig Bedenken. Tut das Setzen der Akupunkturnadeln weh und an welchen Stellen meines Körpers stechen Sie ein? Sind es viele Nadeln?
Pro Sitzung verwende ich zwischen 10 und 25 Nadeln. In der Traditionellen Chinesischen Medizin ist dabei die Nadelzahl oft höher, in der westlichen Akupunktur eher niedriger. Der Einstich ist in der Regel nur geringfügig schmerzhaft und mit dem Zupfen eines Haares vergleichbar. Wichtig ist, dass wir die „Nadelsensation“ bei Ihnen erreichen, das sogenannte „De-Qi“ Gefühl. Sie werden es merken, wenn Sie beim Einstich ein leichtes Kribbeln oder Taubheitsgefühl empfinden. Dann habe ich das Qi der Leitbahn getroffen.
Manchmal mag der Einstich als etwas unangenehm empfunden werden. Aber schon nach wenigen Sekunden sollte sich dieses Gefühl dumpf flächig und leicht wärmend auflösen und als weniger unangenehm empfunden werden. Sobald die Nadeln gesetzt sind, sollten Sie diese nicht mehr als spitz oder schmerzend empfinden. Ich akupunktiere Ihren gesamten Körper inklusive Ohr und führe auch die japanische Schädelakupunktur nach Yamamoto durch. Die Idee hierbei ist, dass spezielle Punkte am Kopf mit Körperteilen und -funktionen „korrespondieren“, also in Verbindung stehen. Mit dem Einstechen der Nadeln am Kopf kann ich Schmerzen lindern und verschiedene Erkrankungen behandeln. Die Schädelakupunktur nach Yamamoto (YNSA) setze ich oft als Ergänzung der klassischen Akupunktur ein, vor allem bei neurologischen und muskulären Beschwerden. Wann ich welche Akupunkturpunkte benutze, entscheide ich zu Beginn jeder Sitzung.
Sicherlich braucht jeder Patient unterschiedlich viele Akupunktursitzungen, je nach Beschwerdebild, oder?
Richtig. Es kommt immer darauf an, mit welchen Beschwerden Sie zu mir kommen. Danach stelle ich Ihren individuellen Akupunktur-Therapieplan auf, inklusive der spezifischen Dauer und dem wöchentlichen Verlauf. Am Anfang Ihrer Therapie lässt sich noch keine verlässliche Aussage über die genaue Anzahl Ihrer Behandlungen treffen. Meist sind es jedoch etwa 10 aufeinanderfolgende Sitzungen.
Darf tatsächlich jeder eine Akupunktursitzung bei Ihnen machen? Oder gibt es Menschen, denen Sie davon abraten?
Absolute Kontraindikationen bestehen nicht, allerdings relative Kontraindikationen. Dazu gehören beispielsweise Gerinnungsstörungen (z.B. schwere Hämophilie). Für eine Akupunktur-Behandlung stellt eine Antikoagulation (medikamentöse Hemmung der Blutgerinnung) jedoch kein Hindernis dar. Das „dry needling“ dürfen wir in dem Fall jedoch nicht durchführen, denn die Eindringtiefe und Reizart wäre einfach zu stark. Wir klären all unsere Patienten mit diesem Beschwerdebild über das erhöhte Risiko eines möglichen Blutergusses auf.
Bei Patienten mit schweren psychischen Erkrankungen (z.B. Psychosen, Schizophrenie) entscheide ich von Fall zu Fall, inwieweit eine Eigengefährdung vorliegt. Es ist unter Umständen möglich, die Sitzung mit einer Begleitperson, die sich während der ganzen Zeit im Raum befindet, durchzuführen.
Unter bestimmten Voraussetzungen und Vorsichtsmaßnahmen kann eine Akupunktur auch bei bekannter Epilepsie und bei bestimmten Tumorerkrankungen durchgeführt werden. Auch Schwangere oder Kinder dürfen akupunktiert werden, wobei ich bei Kindern gern die nicht-invasiven Akupressur-Techniken anwende, denn sie haben oft mehr Angst vor den Nadeln als Erwachsene.
Ich habe eine Freundin, die eine schwere Allergie plagt, und gehört, dass auch hier eine Akupunktur helfen kann. Stimmt das?
Ja, eine Akupunktur kann auch immunstärkend, abschwellend, schmerzsenkend und durchblutungssteigernd wirken und Muskelspannungen abbauen. Es ist also möglich, allergische Beschwerden, z.B. gereizte, juckende Augen, damit zu lindern. Patienten mit Heuschnupfen berichten von einer freien, weniger tropfenden oder juckenden Nase. Asthma-Patienten mit Akupunktur-Erfolgen benötigen ihr Asthmaspray oft deutlich weniger.
Beachten Sie jedoch: Während die Linderung bei Krankheiten des Bewegungsapparates meist von Dauer ist, begrenzt sich die gute Wirkung der Akupunktur-Therapie häufig auf nur eine Saison. Im Idealfall starten wir die Sitzungen ein paar Wochen vor dem Pollenflug Ihres Allergens. Bei Gräserpollen-Allergien wäre das zum Beispiel im Mai. Die Behandlung dauert 12 bis 15 Sitzungen, 1-2x pro Woche. So vermeiden wir von vornherein die Verschlimmerung Ihrer Symptome. Wenn Sie sich ausführlicher dazu belesen wollen, schauen Sie gern einmal auf diesen Artikel, der die Wirksamkeit der Akupunktur bei allergischer Rhinitis belegt.
Zuletzt noch: Welche Ausbildung und Qualifikationen sind notwendig, um Akupunkturen durchzuführen?
Eine sehr wichtige Frage. Viele Berufsgruppen bieten die Akupunktur leider auch unqualifiziert an. Grundsätzlich wird die Akupunktur von Ärzten, Naturheilpraktikern und Hebammen durchgeführt. Für diese Berufsgruppen bestehen Akupunkturgesellschaften, die eine standardisierte Ausbildung vorschreiben. Aber nicht immer wird diese durchgeführt und abgeschlossen. Manche besuchen lediglich Wochenendkurse.
Achten Sie darauf, dass Ihr Akupunkteur das A-Diplom (120 nachgewiesene Unterrichtseinheiten) vorweisen kann. Dann hat er mit einer schriftlichen, einer praktischen und einer mündlichen Prüfung abgeschlossen. Die Zusatzbezeichnung Akupunktur umfasst weitere 80 Unterrichtseinheiten sowie weitere 80 Einheiten zur speziellen Schmerztherapie und 80 Einheiten zur psychosomatischen Grundversorgung.
Nach erlangter Abrechnungsgenehmigung ist man als Vertragsarzt verpflichtet, jährlich 4 Fallkonferenzen zum Thema „Chronischer Schmerz” gemäß Qualitätssicherungsvereinbarung Akupunktur der Krankenversicherungen zu besuchen. Im Rahmen einer privaten Krankenversicherungsabrechnung reicht das A-Diplom aus.
Haben Sie vielen Dank für diese ausführlichen Informationen zur Akupunktur, Frau Dr. Schaefer.
Sehr gern.

Dr. Teresa Schaefer ist Fachärztin für Orthopädie und Unfallchirurgie und seit 2024 in der Privatpraxis Remy-Ebner in Frankfurt am Main tätig. Nach ihrem Medizinstudium an der Johann Wolfgang-Goethe-Universität in Frankfurt am Main arbeitete sie in der Hochtaunus-Klinik in Bad Homburg, im Hochwaldkrankenhaus in Bad Nauheim und in einer orthopädischen Praxis in Bad Vilbel. Dr. Schaefer promovierte 2017. Sie verfügt über die Zusatzweiterbildung Akupunktur und Zusatzweiterbildungen in Notfallmedizin, Chirotherapie und Röntgendiagnostik Skelett. Frau Dr. Schaefer verfolgt den gesamtheitlichen Ansatz der Privatpraxis in Frankfurt Sachsenhausen.